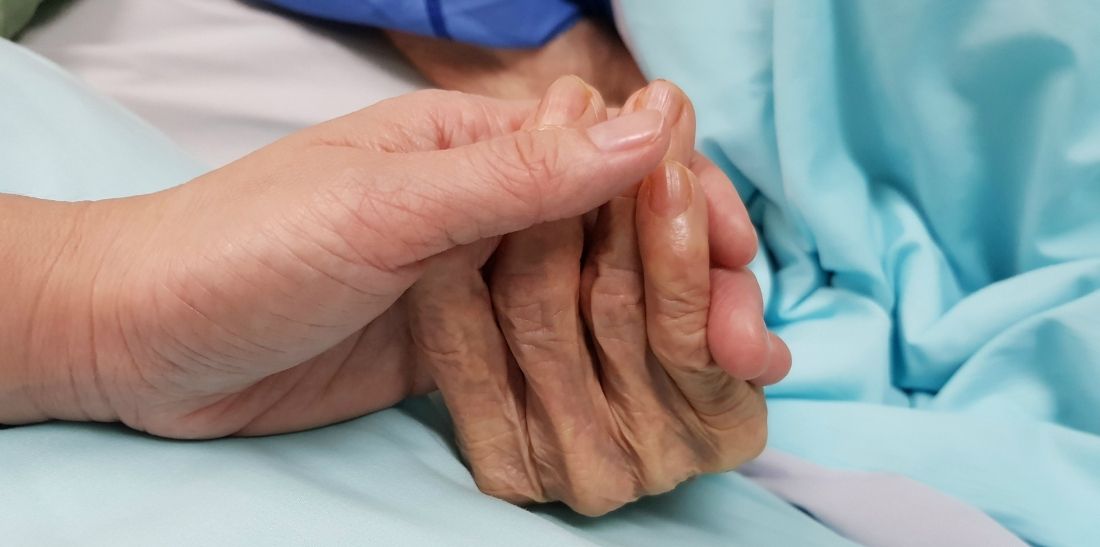
Verpleegkundige Lien De Metsenaere merkte hoe weinig kennis er is rond het belang van een menswaardige stervensbegeleiding. Ze schreef een boek dat onze huidige palliatieve zorg kritisch onder de loep neemt en ook tips voor verpleegkundigen bevat.
Na tien jaar als verpleegkundige op de afdeling intensieve zorg en zeven jaar in een palliatief supportteam, heeft Lien De Metsenaere zich gespecialiseerd als coach in stress en burn-out, rouw en verlies. Haar boek ‘Omdat we allemaal doodgaan’ kan gelezen worden als een praktisch handboek in de palliatieve zorg voor hulpverleners. Evengoed is het een schreeuw om aandacht: meer aandacht voor de patiënten, voor een menswaardig levenseinde en voor verpleegkundigen als belangrijke spilfiguur daarbij.
Palliatieve zorg wordt nog steeds verward met terminale zorg, ook door medisch personeel. Wat is het verschil?
Lien De Metsenaere: ‘Palliatieve zorg gaat om de verbetering van de kwaliteit van het leven van patiënten en hun naasten die te maken krijgen met een aandoening die niet meer te genezen valt. Stel, je krijgt de diagnose MS, een aandoening waarvoor momenteel geen medicatie bestaat en waarvan je weet dat het enkel zal degenereren. Vanaf dat moment ben je palliatief. Dat kan dus een kwestie van jaren zijn. Ook vanaf het moment dat er bij kanker uitzaaiingen worden vastgesteld, ben je palliatief.
Het gebeurt nog te vaak dat het woord ‘palliatief’ wordt vermeden om de patiënt en de naasten geen angst aan te jagen. De tante van een goede kennis van mij vecht tegen borstkanker. Na een epileptisch insult werden hersenvlies meta’s gezien op de scan. Op intensieve zorgen zei de dokter: ‘Alles komt goed.’ Maar alles komt niet goed. En dan is er een complicatie en zit de patiënt plots in een terminale fase. Die familie snapt daar dan niks meer van. Een tip voor de verpleegkundige is om zoveel mogelijk te proberen aanwezig zijn bij slechtnieuwsgesprekken. Zo weet je beter hoe achteraf om te gaan met reacties van patiënt of naasten. De verwarring wordt nog in de hand gewerkt doordat het Riziv enkel de terminale fase van palliatieve zorg financiert.’

Een centraal begrip in je boek is ‘tijd’. Er is tijd nodig voor goede palliatieve zorg.
‘Goede zorg vraagt tijd. Als zorger neem je de tijd om met een klinische blik naar de patiënt te kijken: bleek aangezicht, gemarbreerde benen, blauwe lippen, dat zijn symptomen. Maar je hebt ook tijd nodig om te luisteren zonder per se te willen antwoorden. De patiënt kan soms moeilijk onder woorden brengen wat hij echt nodig heeft. En je mag het ook niet voor hem veronderstellen. Er is tijd nodig om tussen de regels te lezen en af te toetsen of je het wel goed hebt begrepen. ‘Erg rot wat je nu meemaakt’, is een zin die uitnodigt tot een dieper gesprek.
Ook minder betuttelen hoort bij goede zorg. Het verlies van autonomie weegt zwaar en vaak zijn patiënten blij nog iets te kunnen. Maar ook dat kost tijd aan de zorger. Op een palliatieve afdeling mogen we die tijd nemen. Daar sta je in voor maximaal twaalf bedden. Op andere diensten kunnen er dat dertig zijn. Door die hoge werkdruk wordt onze zorg snel bandwerk. Op sommige diensten is er zelfs na een overlijden geen tijd voor een intervisie, de rush van het werk gaat gewoon door. Zo raken zorgverleners snel opgebrand.’
Als verpleegkundige sta je voor samenwerking tussen verschillende diensten, schrijf je. Hoe zie je dat?
‘Jij staat het dichtst bij de patiënt, jij bent degene die hem ‘s ochtends wast, die psychologische, sociale of medische problemen kan opmerken en aankaarten. Tijdens de coronacrisis verzorgde ik een patiënt met een tracheacanule die naar zijn linkeroog begon te wijzen. Dankzij een letterbord begreep ik dat hij niet goed meer zag. De arts wuifde dit weg. Pas toen ik bleef aandringen, kwam een oftalmoloog. De patiënt was intussen blind aan zijn linkeroog. Als verpleegkundige moet je dus soms woordvoerder van die patiënt zijn.
Ook is het soms je rol om de naasten betrokken te houden. Soms hoor ik van collega’s dat ‘de familie moeilijk doet’. Ik herinner me een echtgenote op intensieve die alle parameters van het beademingstoestel noteerde. Het was de enige controle over de situatie die ze nog had. Ik gaf uitleg en liet haar schrijven. Dat beetje gevoel van controle bracht haar rust en een manier om die pijnlijke situatie te overleven.’
Is er in de opleiding verpleegkundige voldoende aandacht voor palliatieve zorg?
Lien De Metsenaere: ‘Er is te weinig aandacht voor communicatie, ook in de opleiding voor artsen. Hoe kun je dan een fatsoenlijk slechtnieuwsgesprek voeren? Dankzij mijn werk op intensieve zorg, had ik heel wat kennis over symptomen en medicatie. Verder heb ik alles al doende geleerd van mijn collega’s in het supportteam. Ook een kwestie: wat is de wetgeving precies? Wat mag je als verpleegkundige met je patiënt bespreken en wat niet? Pas toen ik de opleiding rouw en verlies volgde, besefte ik hoe weinig kennis ik daarover had.
Tijdens die opleiding rouw en verlies kwam trouwens ook mijn eigen rouw naar boven, over patiënten die ik alleen heb laten sterven tijdens de coronaperiode. Niemand had me ooit geleerd ook oog te hebben voor je eigen rouwprocessen.
Daarnaast zou er in de opleiding verpleegkunde meer aandacht moeten zijn voor empathie. Ik heb daarom een haat-liefdeverhouding met de campagnes voor meer verpleegkundigen. Een tuinman of bakker kan zich nu betalend laten omscholen tot verpleegkundige. Maar wil die echt zorgen vanuit zijn hart of zorgen voor zijn eigen werkzekerheid?
En nog een ding, dat niet enkel over palliatieve zorg gaat: de bacheloropleiding duurt nu vier jaar. Maar studenten lopen vooral stage op diensten die onderbemand zijn en waar ze naar mijn gevoel als goedkope krachten worden ingezet voor de basistaken wassen en plassen. Dat ze intussen weinig bijleren, daar ligt niemand wakker van. We moeten dit dringend herdenken en eindelijk gaan zorgen voor onze zorgenden.’